توصیه های who بر روی مداخلات خود مراقبتی
خود مراقبتی چیست؟ تعریف who از خود مراقبتی توانایی اشخاص، خانواده ها و جوامع جهت تقویت و ارتقا سلامت، پیشگیری از بیماری، حفظ سلامتی و مقابله با بیماری و ناتوانی همراه یا بدون حمایت یک کارمند سلامت است.
جلوگیری از سرطان سرویکال و screening (غربالگری)
99% از کیس های سرطان سرویکس با عفونت با نوع خطر بالا (high risk) ویروس پاپیلومای انسانی (hpv) مرتبط هستند که بیماری منتقله از راه جنسی است.
واکسیناسیون در برابر انواع high risk روش بسیار مهم جهت جلوگیری از سرطان سرویکس است، اگرچه بانوان در بسیاری از کشورها نمی توانند به این واکسن ها دسترسی پیدا کنند.
زمانی که بیماری ناشی از ویروس پاپیلوما سریع تشخیص داده شود و به صورت موثر مدیریت شود میتواند یکی از مهم ترین و درمان پذیرترین نوع سرطان باشد.
غربالگری و درمان سرطان سرویکس برای ضایعات پیش سرطانی جهت جلوگیری از سرطان سرویکال ضروری است.
توصیه های who در استفاده از روش شناسایی dna hpv اولین تست غربالگری نسبت به روش VIA (معاینه چشمی و شست و شو واژن با اسید استیک) یا سایتولوژی در متدهای اسکرین و درمان در میان دو جمعیت عمومی بانوان و بانوان مبتلا به hpv می باشد.
حدود 90% از کیس های جدید سرطان سرویکال و مرگ و میر در سراسر جهان در سال 2020 در کشورهای کم درآمد و متوسط رخ داده است.
سرطان سرویکس چهارمین نوع شایع سرطان در جهان در میان بانوان شناسایی شده است و در سال 2020 تخمین زده شد که:
604 هزار زن با سرطان سرویکس تشخیص داده شدند و
342 هزار زن از این بیماری فوت شدند.
ملاحظات موفقیت آمیز برای خود- نمونه برداری HPV :

- اطلاعات- بانوان باید اطلاعات واضح و روشنی در مورد فواید غربالگری و درمان سرویکال و خود نمونه برداری و همچنین اطلاعات دقیق در مورد نحوه صحیح نمونه برداری و آنچه که باید با نمونه پس از نمونه برداری انجام شود، داشته باشند.
- ارتباط و لینک با مراقبت های (follow up) بعدی – چه نمونه ها توسط کارکنان بهداشتی و چه خود افراد جمع آوری شوند، طیف وسیعی از راهبردهای مبتنی بر شواهد باید برای تسهیل آزمایش و درمان پیگیری پس از خود نمونه برداری یا غربالگری استفاده شود.
- محصولات کیفی – آژانس های نظارتی مربوطه باید اطمینان حاصل کنند که محصولات مناسب و با کیفیت در مقادیر کافی در دسترس هستند. به طور خاص، سازمانهای نظارتی و تولیدکنندگان کیت باید اطمینان حاصل کنند که کیتهای نمونهبرداری خود برای تست های آزمایشگاهی HPV در دسترس هستند.
- چارچوب های سیاستی و نظارتی – سیاست ها و استراتژی های ملی غربالگری سرطان دهانه رحم باید برای در نظر گرفتن نمونه برداری از HPV سازگار، توسعه داده و/یا هماهنگ شوند.
- اجرای نظارت – ادغام خود- نمونه برداری در سیستم های غربالگری سرطان دهانه رحم باید از نظر جذب، استفاده به عنوان مورد نظر، هزینه های متحمل شده توسط کاربران و شناسایی هر گونه آسیب اجتماعی مرتبط نظارت شود.
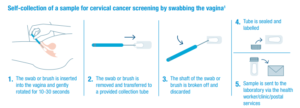
نحوه نمونه برداری:
- سواب یا براش را داخل واژن برده و به آرامی به مدت 30-10 ثانیه داخل واژن بچرخانید.
- سواب را بیرون آورده و به ظرف جمع آوری نمونه منتقل کنید.
- شفت سوآب را شکسته و دور انداخته شود.
- ظرف نمونه سیل و لیبل دار شود.
- سمپل به آزمایشگاه ارسال شود همراه با رعایت سلامت پرسنل/ کلینیک / POSTAL SERVICES
چالش های اخیر در راستای سلامت سیستم ها برای غربالگری برای سرطان سرویکس
نابرابری های اجتماعی-اقتصادی و نابرابری های بهداشتی دسترسی به غربالگری و درمان سرطان دهانه رحم را محدود می کند که به نوبه خود منجر به افزایش بار سرطان دهانه رحم در کشورهای با درآمد کم و متوسط می شود.
در بسیاری از کشورها، اکثریت زنان به خدمات غربالگری و درمان سرطان دهانه رحم دسترسی ندارند. زنان 30 ساله و بالاتر باید به طور منظم غربالگری شوند، زیرا ضایعات پیش سرطانی ممکن است سال ها طول بکشد. برای برخی از گروه ها، از جمله زنان مبتلا به HIV، غربالگری باید از سن 25 سالگی شروع شود.
علاوه بر عدم دسترسی، سایر موانع شامل ترس یا شرم، ملاحظات فرهنگی یا مذهبی، مسافت و هزینه سفر تا دریافت خدمات، و زمان صرف شده برای غربالگری و درمان سرطان دهانه رحم می باشد.
در مواردی که آزمایشهای HPV به عنوان بخشی از برنامه ملی در دسترس است، انتخاب امکان نمونهگیری خود زنان ممکن است زنان را تشویق به دسترسی به خدمات غربالگری و درمان کند و همچنین پوشش غربالگری را بهبود بخشد.
خودنمونهگیری میتواند به رسیدن به هدف جهانی 70 درصدی پوشش غربالگری تا سال 2030 کمک کند. زنان ممکن است به جای مراجعه به یک کارمند بهداشت برای دریافت نمونههای خود احساس راحتی بیشتری با خود نمونه برداری داشته باشند.
تایپ های high risk پاپیلوما ویروس یا انکوژنیک ( حداقل 12 تایپ) شامل: 16-18 – 31-35-39- 45-51- 52-54- 56-58-59 و شواهد محدودی از تایپ های 66و 68 نیز وجود دارد که میتوانند عامل ایجاد کننده سرطان باشند و تایپ های 16 و 18( مهم ترین تایپ ها) مسئول حداقل 70% از تمام سرطان های سرویکس می باشند.
هدف از غربالگری سرطان دهانه رحم، تشخیص دقیق ضایعات پیش ساز با گرید بالا است تا امکان درمان به موقع نئوپلازی داخل اپیتلیال دهانه رحم (CIN) فراهم شود. عفونت دائمی پرخطر HPV عامل ایجاد کننده تقریباً همه سرطان های دهانه رحم و پیش سازهای آن است، تشخیص آزمایشگاهی (IVD) که می تواند به طور دقیق HPV پرخطر را تشخیص دهد، میتواند هم برای شناسایی زنان با ضایعات پیشساز و هم برای پیشبینی افرادی که ممکن است در معرض خطر ابتلا به پیش سرطان دهانه رحم در آینده باشند، مورد استفاده قرار گیرد. بنابراین، IVD هایی که می توانند HPV را شناسایی کنند، نقش مهمی در برنامه های پیشگیری از سرطان دهانه رحم دارند.
راهنمای فنی و مشخصات در راستای تشخیص پاپیلوما ویروس آزمایشگاه (IVDs)
HPV in vitro diagnostics (IVDs) با استفاده از فنآوریهای تست اسید نوکلئیک (NAT) زنان در معرض خطر ابتلا به پیش سرطان دهانه رحم را شناسایی میکند.
HPV NAT IVD طیف وسیعی از روشهای دستی را تا سیستمهای کاملاً خودکار و توانایی آزمایش یک نمونه یا تطبیق حجمهای توان بالا را پوشش میدهد. نمونه یا توسط یک ارائه دهنده مراقبت های بهداشتی جمع آوری می شود یا قبل از اینکه به طور مناسب آماده شود و روی یکی از انواع آنالایزرهای جریان آزمایش شود، جمع آوری می شود:
سیستم manual مبتنی بر آزمایشگاه:
کیتها حاوی معرفهایی هستند که باید آن ها را مخلوط یا پیپت کرد. آزمایشگاه ها باید مواد مصرفی معین (دستکش، سر سمپلر) و سایر تجهیزات کمکی و اقلامی را که ضروری هستند اما فراهم نشده اند (پیپت، سانتریفیوژ، ورتکس، بلوک گرمایشی، کامپیوتر) را تهیه کنند. معرف درجه آب جاری و قابل اعتماد و منبع تغذیه مداوم قابل اطمینان مورد نیاز است. روشهای manual کار فشردهتر هستند و بنابراین برای ران تست های (batched test ) کوچک تا متوسط مناسبتر هستند.
غربالگری HPV توسط فناوری های NAT
شامل سه مرحله اصلی است: جمع آوری نمونه، انجام آزمایش و تفسیر نتایج.
هر برنامه باید سیستم های HPV NAT را بر اساس اولویت های برنامه فردی خود تهیه کند.
بیشتر بخوانید:تست BRCA در سرطان سینه و تخمدان
برای برخی از برنامهها، یک HPV NAT IVD که میتواند آزمایش گروهی نمونهها را در کمتر از چهار ساعت بدون در دسترس بودن آب با درجه معرف یا منبع تغذیه ثابت انجام دهد، سیستم بهینه است، در حالی که برای برنامه دیگر، سیستم بهینه ممکن است HPV NAT IVD باشد. در نقطهای از مراقبت انجام میشود که میتواند در عرض چند ساعت نتایجی را بر روی نمونههای فردی ارائه دهد.
برای تسهیل “غربالگری و درمان” در یک بازدید کلینیک استفاده می شود. برای برنامههایی که به آزمایشگاه دسترسی دارند، سیستمهای دستی یا خودکار میتوانند بازده نمونه بالاتری را ارائه دهند.
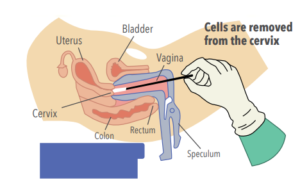
نمونه های سرویکس توسط ارائه دهنده مراقبت های بهداشتی جمع آوری شده و معمولا به یک محیط انتقالی مایع که توسط تولید کننده IVD
آیتم های مورد نیاز ( احتمالی) اما فراهم نشده در انجام تست HPV
جمع آوری نمونه ( پیش آنالیتیک):
میز معاینه با رکاب
نور معاینه قابل تنظیم حداقل 100 وات یا
معادل 100W-LED و/یا یک لامپ بزرگنمایی
فقط طیف نور سفید. زرد، مبتنی بر تنگستن
در صورت امکان باید از منابع نور اجتناب شود
دستکش یکبار مصرف بدون پودر
اسپکولوم واژینال (فولاد ضد زنگ یا یکبار مصرف
پلاستیک در صورت عدم وجود سیستم استریلیزاسیون)،
دستگاه(های) جمع آوری نمونه
محیط انتقال نمونه
تجهیزات استریلیزاسیون (در صورت استفاده از اسپکولا (اسپچولا) غیر یکبار مصرف )
انجام تست ( آنالیتیک):
دستکش
عینک محافظ چشم
رک های نمونه
پیپت ( حجم مورد نیاز 2-0.5)
سر سمپلر استریل
ورتکس
سانتریفوژ
بلوک دمایی
کیسه زباله و دفع ایمن
ضد عفونی کننده